1. Tuberkulosis (TB) Paru
No ICD X : A15 Respiratory tuberculosis, bacteriologiccaly and
histologically confirmed
Tingkat Kemampuan: 4A
Masalah Kesehatan
Tuberkulosis (TB)
adalah penyakit menular langsung yang disebabkan oleh kuman TB yaitu
Mycobacterium tuberculosis.
Sebagian besar kuman TB menyerang paru, namun dapat juga mengenai organ tubuh
lainnya.Indonesia merupakan negara yang termasuk sebagai 5 besar dari 22 negara di dunia dengan beban TB. Kontribusi TB di Indonesia sebesar
5,8%. Saat ini timbul kedaruratan
baru dalam penanggulangan TB, yaitu TB Resisten Obat (Multi Drug
Resistance/ MDR).
Hasil Anamnesis (Subjective)
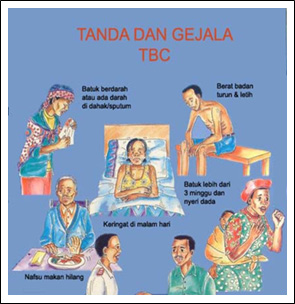
Keluhan Pasien datang dengan batuk berdahak ≥ 2
minggu. Batuk disertai dahak, dapat bercampur darah atau batuk darah. Keluhan
dapat disertai sesak napas, nyeri dada atau
pleuritic chest pain (bila
disertai peradangan pleura), badan lemah, nafsu makan menurun, berat badan menurun,
malaise, berkeringat malam tanpa kegiatan fisik, dan demam meriang lebih dari 1
bulan.
Hasil Pemeriksaan Fisik dan Pemeriksaan Penunjang Sederhana (Objective)
Pemeriksaan Fisik
Demam (pada umumnya subfebris, walaupun bisa juga tinggi sekali),
respirasi meningkat, berat badan menurun (BMI pada umumnya <18,5). Pada auskultasi terdengar suara napas
bronkhial/amforik/ronkhi
basah/suara napas melemah di apex
paru, tergantung luas lesi dan
kondisi pasien.
Pemeriksaan Penunjang
a. Darah: limfositosis/
monositosis, LED meningkat, Hb turun.
b. Pemeriksaan
mikroskopis kuman TB (Bakteri Tahan Asam/ BTA)
atau kultur kuman dari specimen sputum/ dahak sewaktu-pagi-sewaktu.
c. Untuk TB
non paru, specimen dapat diambil dari bilas lambung, cairan serebrospinal,
cairan pleura ataupun biopsi jaringan.
d. Tes
tuberkulin (Mantoux test). Pemeriksaan ini merupakan penunjang utama untuk
membantu menegakkan Diagnosis TB pada anak.
e. Pembacaan
hasil uji tuberkulin yang dilakukan dengan cara Mantoux (intrakutan) dilakukan
48-72 jam setelah penyuntikan dengan mengukur diameter transversal.
Uji tuberkulin dinyatakan positif yaitu:
1. Pada kelompok anak dengan imunokompeten
termasuk anak dengan riwayat imunisasi BCG diameter indurasinya > 10 mm.
2. Pada
kelompok anak dengan imunokompromais (HIV, gizi buruk, keganasan dan
lainnya) diameter indurasinya > 5mm.
f. Radiologi
dengan foto toraks PA-Lateral/ top lordotik.
Pada TB, umumnya di apeks paru
terdapat gambaran bercak-bercak awan dengan batas yang tidak jelas atau bila
dengan batas jelas membentuk tuberkuloma. Gambaran lain yang dapat menyertai
yaitu, kavitas (bayangan berupa cincin berdinding tipis), pleuritis (penebalan pleura),
efusi pleura (sudut kostrofrenikus tumpul).
Penegakan Diagnosis (Assessment)
Diagnosis pasti TB
Diagnosis ditegakkan berdasarkan anamnesis, pemeriksaan fisik dan pemeriksaan
penunjang (sputum untuk dewasa, tes tuberkulin pada anak).
Kriteria Diagnosis
Berdasarkan International Standards for Tuberculosis Care (ISTC) Standar
Diagnosis
a. Semua
pasien dengan batuk produktif yang yang berlangsung selama ≥ 2 minggu yang
tidak jelas penyebabnya, harus dievaluasi untuk TB.
b. Semua
pasien (dewasa, dewasa muda, dan anak yang mampu mengeluarkan dahak) yang
diduga menderita TB, harus diperiksa mikroskopis spesimen sputum/ dahak 3 kali
salah satu diantaranya adalah spesimen pagi.
c. Semua pasien dengan gambaran foto
toraks tersangka TB, harus diperiksa mikrobiologi dahak.
d. Diagnosis dapat ditegakkan
walaupun apus dahak negatif berdasarkan kriteria berikut:
1. Minimal 3 kali hasil pemeriksaan dahak
negatif (termasuk pemeriksaan sputum pagi hari), sementara gambaran foto toraks
sesuai TB.
2. Kurangnya respon terhadap terapi antibiotik
spektrum luas (periksa kultur sputum jika memungkinkan), atau pasien diduga
terinfeksi HIV (evaluasi Diagnosis tuberkulosis harus dipercepat).
e. Diagnosis TB intratorasik
(seperti TB paru, pleura, dan kelenjar limfe mediastinal atau hilar) pada anak:
1. Keadaan klinis
(+), walaupun apus sputum (-).
2. Foto toraks
sesuai gambaran TB.
3. Riwayat
paparan terhadap kasus infeksi TB.
4. Bukti adanya
infeksi TB (tes tuberkulin positif > 10 mm setelah 48-72 jam).
Diagnosis TB pada anak:
Pasien TB anak dapat ditemukan melalui dua pendekatan
utama, yaitu investigasi terhadap anak yang kontak erat dengan pasien TB dewasa
aktif dan menular, serta anak yang datang ke pelayanan kesehatan dengan gejala
dan anda klinis yang mengarah ke TB.
Gejala klinis TB pada anak tidak khas, karena gejala serupa juga dapat
disebabkan oleh berbagai penyakit selain TB.
Gejala sistemik/umum TB pada anak:
a. Nafsu makan tidak ada
(anoreksia) atau berkurang, disertai gagal tumbuh (failure to thrive).
b. Masalah Berat Badan (BB):
1. BB turun selama
2-3 bulan berturut-turut tanpa sebab yang jelas; atau
2. BB tidak naik
dalam 1 bulan setelah diberikan upaya perbaikan gizi yang baik; atau
3. BB tidak naik
dengan adekuat.
c. Demam lama
(≥2 minggu) dan atau berulang tanpa sebab yang jelas (bukan demam tifoid,
infeksi saluran kemih, malaria, dan lain
lain).Demam yang umumnya tidak tinggi (subfebris) dan dapat disertai
keringat malam.
d. Lesu atau malaise, anak kurang
aktif bermain.
e. Batuk lama atau persisten ≥3
minggu, batuk bersifat non-remitting (tidak pernah reda atau intensitas semakin
lama semakin parah) dan penyebab batuk lain telah disingkirkan;
f. Keringat malam dapat terjadi,
namun keringat malam saja apabila tidak disertai dengan gejala-gejala sistemik/umum
lain bukan merupakan gejala spesifik TB pada anak.
Sistem skoring (scoring system)
Diagnosis TB membantu tenaga kesehatan agar tidak terlewat dalam
mengumpulkan data klinis maupun pemeriksaan penunjang sederhana sehingga
diharapkan dapat mengurangi terjadinya under-diagnosis maupun over-diagnosis.
Tabel 1. Sistem Skoring TB Anak
Total skor
Anak dinyatakan probable TB jika skoring mencapai nilai 6 atau lebih.
Namun demikian, jika anak yang kontak dengan pasien BTA positif dan uji tuberkulinnya positif namun tidak didapatkan
gejala, maka anak cukup diberikan profilaksis INH terutama anak balita
Catatan:
a. Bila BB kurang, diberikan upaya
perbaikan gizi dan dievaluasi selama 1 bulan.
b. Demam (> 2 minggu) dan batuk (> 3 minggu) yang tidak membaik setelah
diberikan pengobatan sesuai baku terapi di Puskesmas
c. Gambaran foto toraks mengarah
ke TB berupa: pembesaran kelenjar hilus atau paratrakeal dengan/ tanpa
infiltrat, atelektasis, konsolidasi segmental/lobar, milier, kalsifikasi dengan
infiltrat, tuberkuloma.
d. Semua bayi dengan reaksi cepat
(< 2 minggu) saat imunisasi BCG harus dievaluasi dengan sistem skoring TB
anak.
e. Pasien usia balita yang
mendapat skor 5, dengan gejala klinis yang meragukan, maka pasien tersebut
dirujuk ke rumah sakit untuk evaluasi lebih lanjut.
Komplikasi
a. Komplikasi paru: atelektasis,
hemoptisis, fibrosis, bronkiektasis, pneumotoraks, gagal napas.
b. TB ekstraparu: pleuritis, efusi pleura,
perikarditis, peritonitis, TB kelenjar limfe.
c. Kor Pulmonal
Rencana Penatalaksanaan Komprehensif (Plan)
Penatalaksanaan
Tujuan pengobatan
a. Menyembuhkan, mempertahankan
kualitas hidup dan produktifitas pasien.
b. Mencegah kematian akibat TB
aktif atau efek lanjutan.
c. Mencegah kekambuhan TB.
d. Mengurangi penularan TB kepada
orang lain.
e. Mencegah kejadian dan penularan
TB resisten obat.
Prinsip-prinsip terapi
a. Praktisi harus
memastikan bahwa obat-obatan tersebut digunakan sampai terapi selesai.
b. Semua pasien (termasuk pasien
dengan infeksi HIV) yang tidak pernah diterapi sebelumnya harus mendapat
terapi Obat Anti TB (OAT) lini pertama sesuai ISTC (Tabel 2).
1. Fase Awal
selama 2 bulan, terdiri dari: Isoniazid, Rifampisin, Pirazinamid, dan
Etambutol.
2. Fase lanjutan
selama 4 bulan, terdiri dari: Isoniazid dan Rifampisin
3. Dosis OAT yang digunakan harus sesuai dengan
Terapi rekomendasi internasional, sangat dianjurkan untuk penggunaan Kombinasi
Dosis Tetap (KDT/fixed-dose combination/ FDC)
yang terdiri dari 2 tablet (INH dan RIF), 3 tablet (INH, RIF dan PZA)
dan 4 tablet (INH, RIF, PZA, EMB).


c. Untuk membantu dan mengevaluasi kepatuhan, harus dilakukan prinsip pengobatan dengan:
1. Sistem
Patient-centred strategy, yaitu
memilih bentuk obat, cara pemberian cara
mendapatkan obat serta kontrol pasien sesuai dengan cara yang paling mampu
laksana bagi pasien.
2. Pengawasan
Langsung menelan obat (DOT/direct observed therapy)
d. Semua pasien dimonitor respon
terapi, penilaian terbaik adalah follow-up
mikroskopis dahak (2 spesimen) pada
saat:
1. Akhir fase
awal (setelah 2 bulan terapi),
2. 1 bulan
sebelum akhir terapi, dan pada akhir terapi.
3. Pasien dengan hasil pemeriksaan dahak positif
pada 1 bulan sebelum akhir terapi
dianggap gagal (failure) dan harus meneruskan terapi modifikasi yang
sesuai.
4. Evaluasi
dengan foto toraks bukan merupakan pemeriksaan prioritas dalam follow up TB paru
e. Catatan tertulis harus ada
mengenai:
1. Semua
pengobatan yang telah diberikan,
2. Respon hasil
mikrobiologi
3. Kondisi fisik
pasien
4. Efek samping
obat
f. Di daerah prevalensi infeksi
HIV tinggi, infeksi Tuberkulosis – HIV sering bersamaan, konsultasi dan tes HIV
diindikasikan sebagai bagian dari tatalaksana rutin.
g. Semua pasien dengan infeksi
Tuberkulosis-HIV harus dievaluasi untuk:
1. Menentukan
indikasi ARV pada tuberkulosis.
2. Inisasi terapi
tuberkulosis tidak boleh ditunda.
3. Pasien infeksi
tuberkulosis-HIV harus diterapi Kotrimoksazol apabila CD 4 < 200.
Sumber penularan dan Case Finding TB Anak
Apabila kita menemukan seorang anak dengan TB, maka harus dicari sumber penularan
yang menyebabkan anak tersebut tertular TB.
Sumber penularan adalah orang dewasa yang menderita TB aktif dan kontak
erat dengan anaktersebut. Pelacakan sumber infeksi dilakukan dengan cara
pemeriksaan radiologis dan BTA sputum (pelacakan sentripetal).
Konseling dan Edukasi
a. Memberikan informasi kepada
pasien dan keluarga mengenai seluk beluk penyakit dan pentingnya pengawasan
dari salah seorang keluarga untuk ketaatan konsumsi obat pasien.
b. Kontrol secara teratur.
c. Pola hidup sehat.
Kriteria Rujukan
a. TB dengan komplikasi/keadaan
khusus (TB dengan komorbid) seperti TB pada orang dengan HIV, TB dengan
penyakit metabolik, TB anak, perlu dirujuk ke layanan sekunder.Pasien TB yang
telah mendapat advis dari layanan spesialistik dapat melanjutkan pengobatan di
fasilitas pelayanan primer.
b. Suspek TB – MDR harus dirujuk
ke layanan sekunder.
Sarana Prasarana
a. Laboratorium untuk pemeriksaan
sputum, darah rutin.
b. Mantoux test.
c. Obat-obat anti tuberculosis.
d. Radiologi.
Prognosis
Prognosis pada umumnya baik apabila pasien melakukan terapi sesuai dengan
ketentuan pengobatan. Untuk TB dengan komorbid, prognosis menjadi kurang baik.
Kriteria Hasil Pengobatan :
1. Sembuh
2. Pengobatan lengkap
3. Meninggal
4. Default (Putus Berobat)
5. Gagal
6. Pindah



No comments:
Post a Comment